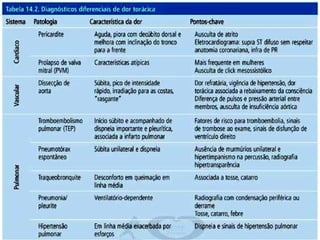
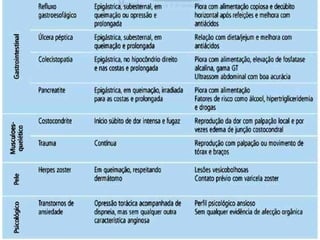
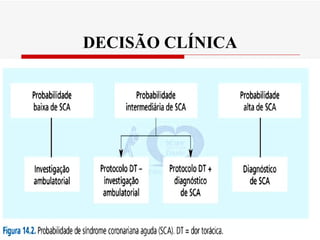
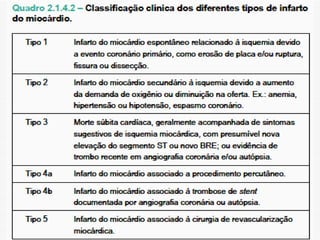
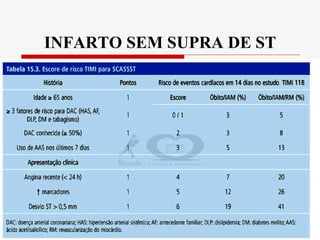
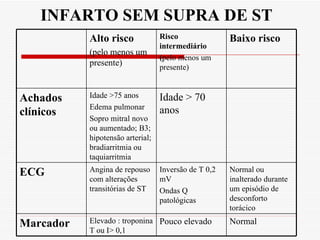
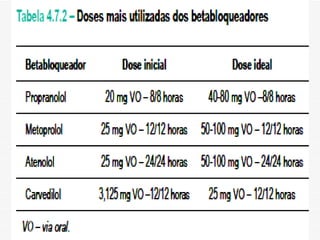
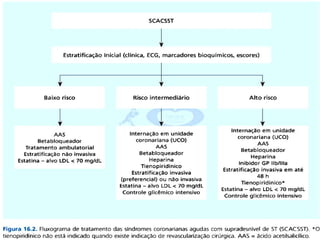
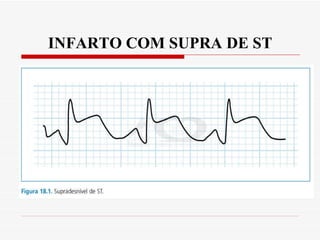
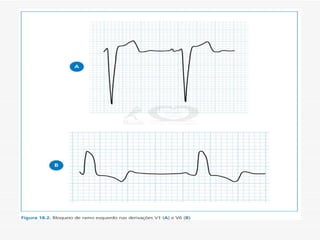
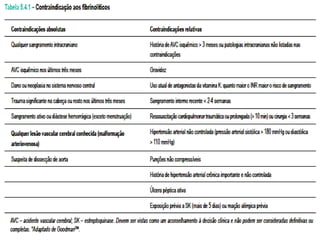
O documento discute a avaliação e tratamento de pacientes com dor torácica na emergência. Aborda os principais parâmetros para avaliar o risco de síndrome coronariana aguda, incluindo anamnese, exame físico e eletrocardiograma. Também descreve os marcadores de necrose miocárdica e as características da dor torácica associada a infarto agudo do miocárdio.