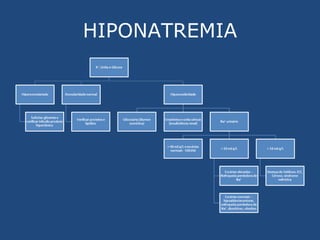
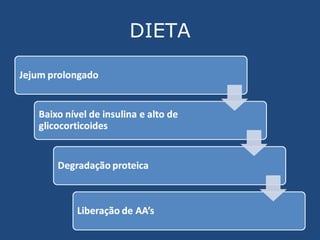
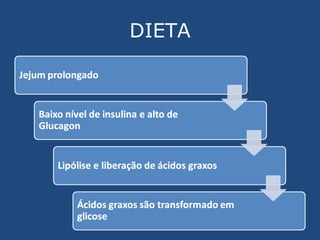
O documento discute os componentes do sangue e suas indicações terapêuticas. Resume os principais tipos de hemocomponentes (concentrados de hemácias, plaquetas, leucócitos e plasma), seus processamentos, indicações e riscos de transfusão. Também aborda a reposição hidroeletrolítica, focando na hiponatremia e hipocalemia, seus quadros clínicos e tratamentos.