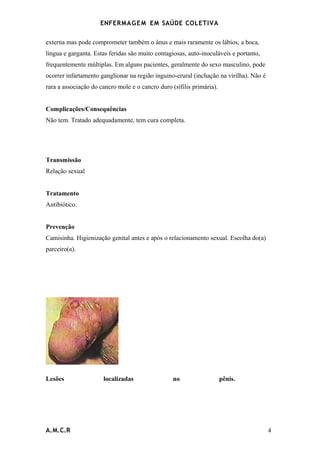
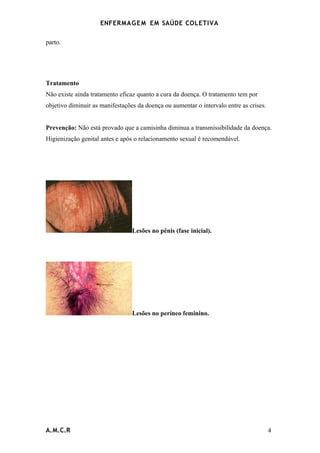
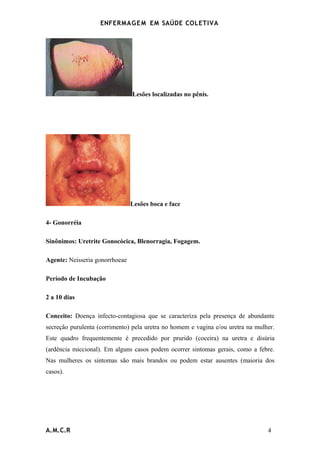
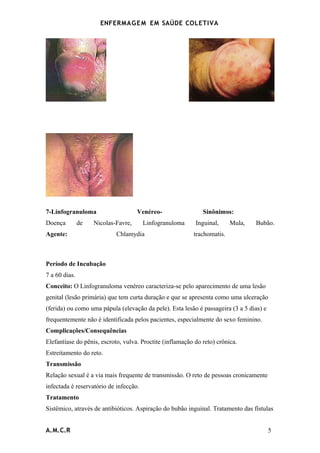
O documento discute a enfermagem em saúde coletiva e define os principais termos. Ele também descreve o Sistema Único de Saúde brasileiro, incluindo seus princípios, financiamento e componentes. Por fim, explica vários programas de saúde implementados nos centros de saúde, como o de assistência à saúde da mulher e da criança e o de doenças sexualmente transmissíveis.