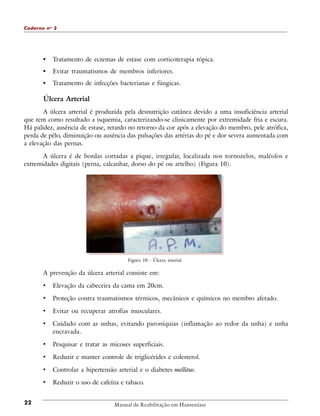
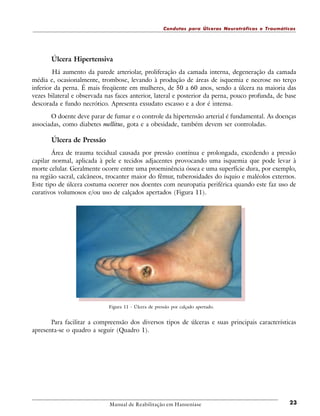
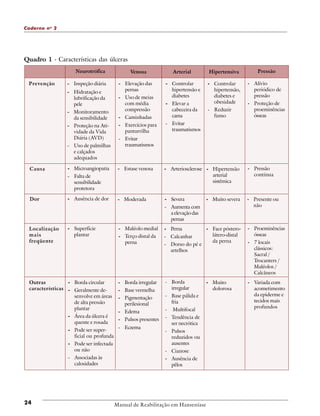
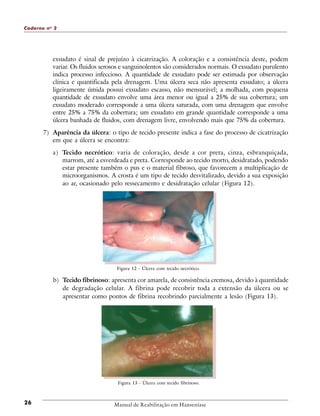
1. O documento descreve diretrizes para o tratamento de úlceras neurotróficas e traumáticas.
2. Inclui informações sobre a anatomia e fisiologia da pele, o processo de cicatrização, fatores que interferem na cicatrização, avaliação e tipos de úlceras.
3. Também fornece detalhes sobre curativos, técnicas de curativos e diferentes tratamentos para úlceras.